¿Qué es la fascitis plantar?
¿Qué es la fascitis plantar?. Hoy desde la Clínica de Fisioterapia Carmen Alonso, en Alpedrete, te contamos qué es la fascitis plantar y cómo la fisioterapia te puede ayudar.
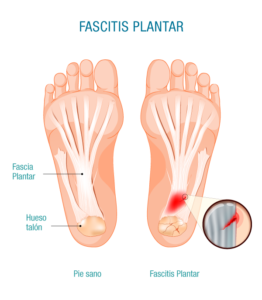
La fascitis plantar o fascitis del pie es una inflamación de la placa del tendón de la planta del pie y es típicamente causada por el uso excesivo. La fijación de la placa del tendón al hueso del talón suele verse afectada. Esta se manifiesta en el dolor en la planta del pié y talón, que ocurre principalmente bajo presión y tensión.
La fascitis plantar es una de las lesiones más habituales que sufren los deportistas de impacto, prácticamente todos lo días tratamos algún caso de este tipo en nuestra consulta de fisioterapia. Aunque como ya veremos, no es una patología exclusiva de deportistas.
Síntomas de la fascitis plantar
La fascitis plantar suele empezar a manifestarse como un dolor en la planta del pie. El síntoma más habitual es un dolor punzante en la parte interna del talón, acompañado de sensibilidad y, en ocasiones de cierta inflamación de la zona. Los pacientes suelen definir diferentes sensaciones de dolor plantar, desde molestias al calzarse, pasando por un ardor intenso, hasta sensaciones muy dolorosas como si estuvieran pisando cristales con las plantas de los pies.
Los síntomas de la fascitis plantar suelen aparecer tras realizar deporte o durante la actividad. De forma recurrente, el dolor en la planta del pie también se presenta después de levantarnos de la cama o incluso después de un rato en reposo.
Causas de la fascitis plantar
El origen de la fascitis plantar es diferente en cada persona y tipo de pie. Las personas con pies valgos (que se vencen hacia el interior), pies cavos (que tienen el puente más pronunciado de lo habitual) o pies curvados pueden desarrollarla de forma natural.
Sin embargo, hechos como el empleo de un tipo de calzado inadecuado, un mal calentamiento deportivo o malas pisadas en superficies duras son agentes favorecedores de la fascitis plantar. Igualmente, es frecuente tras el desarrollo de sobrecargas musculares, esguinces mal curados, cambios en nuestro peso corporal y aumentos de nuestra actividad física que de forma natural nos obligan a modificar nuestra forma de pisar y caminar.
¿Como se cura la fascitis plantar?
¿Como se cura la fascitis plantar? Es una de las cuestiones que mas se repiten entre nuestros pacientes y nuestros lectores. Después de haber ayudado a decenas de pacientes, creemos que podemos darte varios consejos sobre como curar la fascitis plantar.
La fascia es una banda de tejido elástico que se encuentra en la planta del pie. Se extiende desde el calcáneo (hueso del talón) hasta la cabeza de los metatarsianos (bajo los dedos).
La función que tiene esta fascia es amortiguar los impactos de la pisada sobre el pie al andar, así como mantener el arco del pie, en caso de impacto se puede producir una rotura de fascia plantar.
Si se sospecha de fascitis plantar, puede consultar a nuestros fisioterapeutas de Clínica Carmen Alonso, en Alpedrete. La fascitis plantar tiene una historia clínica característica (anamnesis), lo que significa que el diagnóstico se puede hacer rápidamente. Las preguntas típicas del fisioterapeuta durante la entrevista de anamnesis podrían ser:
- ¿Se ha lesionado gravemente el pie?
- ¿Duele debajo del talón durante el esfuerzo?
- ¿Cuándo ocurre el dolor? ¿En qué movimientos?
- Dolor en el pie lateral o dolor en el lateral del pie al apoyar
- ¿Cuándo es más severo el dolor? ¿Cuándo desaparecen?
- ¿Hacia dónde se irradia el dolor?
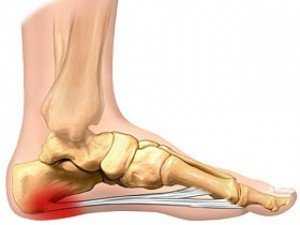
Durante el examen, el paciente suele presentar un dolor de presión localizado bajo el talón en la base de la fascia. Una ruptura resultaría en moretones en la planta del pie con dolor por presión.
Si los síntomas son agudos, es probable que se trate de una distensión o, en raras ocasiones, de una ruptura del tendón plantar. La persona afectada declara que tiene que detener el esfuerzo inmediatamente y que ya no era posible correr debido al dolor, o que el dolor empeoró. A veces una hinchazón o un hematoma también pueden indicar otras lesiones como fracturas, lesiones musculares o un desgarro.
Para la fascitis plantar el tratamiento habitual es la fisioterapia. Existen diversas técnicas de fisioterapia orientadas al tratamiento y rehabilitación de esta lesión.
Estamos hablando de una de las lesiones deportivas más persistentes y frustrantes.
Aunque hay muchos tratamientos conservadores y quirúrgicos disponibles, la fasciopatía de la planta puede fácilmente volverse crónica si no se trata a tiempo
Tratamiento de la fascitis plantar con fisioterapia
La fisioterapia define tratamientos para la fascitis plantar que se enfocan en disminuir esta inflamación que produce incapacidad, permitiendo que el paciente pueda seguir su actividad normal.
Nuestros tratamientos para esta patología suelen comenzar con un diagnóstico del origen de la lesión, ya que como hemos visto puede tener distintos orígenes, y por tanto se plantearán diferentes tratamientos. En esta fase buscaremos los puntos gatillo que generan el dolor en la planta del pie
Los tratamientos más habituales son la terapia manual y punción seca. Puedes saber mas sobre estos tratamientos en el siguiente enlace.
Una de las técnicas más efectivas en el tratamiento de la fascitis plantar es la eletrolisis percutánea terapeútica.
Adicionalmente, para reducir la inflamación y el dolor de la fasciopatía, el tratamiento consiste inicialmente en el alivio o adaptación de los movimientos atléticos. Los métodos y las circunstancias del entrenamiento, por ejemplo, carreras de montaña, superficies de correr hechas de arena o escombros, aumento repentino del entrenamiento, deben ser analizados y cambiados si es necesario.
Pide cita en nuestra Clínica y trataremos tu caso de forma personalizada y adecuada.